作者|复旦大学附属中山医院 黄浙勇
武汉临行之际,我的导师葛均波院士很郑重的交给我一台掌上超声。在武汉的一个多月时间里,深切感受到临床医生如能充分利用好这一手段,对新冠肺炎(COVID-19)诊治可以带来莫大便利。若将此类推,在心脏重症监护病房,床旁超声的价值无疑有很大的拓展空间。在此,萃取几个影响比较深刻的场景,以偏概全,聊作武汉抗疫历程的一种另类纪念。
为何在新冠肺炎诊治中特别强调超声的价值?这是因为:
(1)密不透风的防护服,医生日常 “望触叩听”难以实现或大打折扣,疾病诊断、鉴别诊断、病情监测更依赖于影像学和辅助检查。
(2)为减少疫情传播的机会,患者外出检查不太方便,或者一些危重症患者无法外出检查,此时,床旁超声检查将发挥其独特的优势。
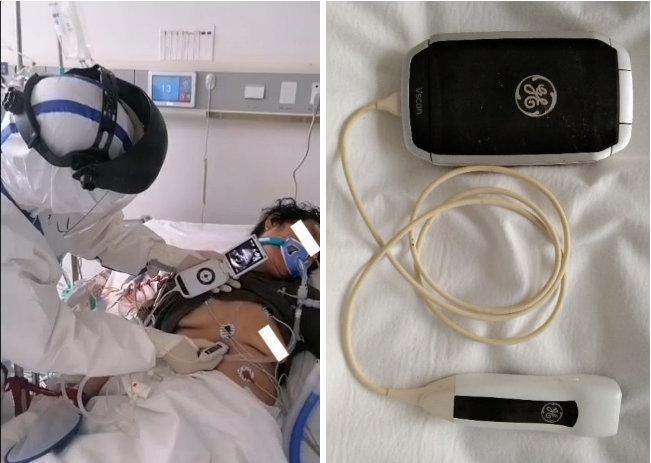
图1 床旁行便携式超声检查
1、新冠病毒多大程度上影响心脏功能?
在新冠肺炎爆发伊始,葛院士就提出新冠肺炎可能累及心肌。尽管理论上新冠病毒也可直接引发爆发性心肌炎,但能在多大程度上累及心脏,大家心里都没底。作为心内科医生,我此次出征武汉的一个重要目的就是评价心脏受累程度,这将直接影响危重症新冠肺炎的救治策略。
接手武大人民医院二个病区后,我们立即对住院重症患者进行了心脏功能和心肌标志物的监测评价,发现总体而言,新冠肺炎对心脏功能影响轻微,间或表现出舒张功能障碍,收缩功能没有明显影响,BNP可有轻度升高。如有发病前、中、后的自身对照研究,无疑将更有证据力。根据我们的观察,若以肌钙蛋白作为新冠肺炎的指标,重症和危重症患者约10%累及心脏,主要表现为心肌微损伤,与低氧等继发性机制有关。
图2 心超检查
2、呼吸困难的鉴别诊断
50%的新冠肺炎住院患者患有慢性疾病,其中40%有明确的心脑血管疾病史。一旦心脏病史患者感染新冠病毒,其呼吸困难究竟心源性为主还是肺源性为主?
有关心源性和肺源性呼吸困难的鉴别诊断,教科书有完美总结。但在临床实战中,由于防护服的存在使临床观察体检效果大打折扣、既往资料普遍不可获得、重症患者不方便转运检查等原因,其鉴别诊断很大程度上有赖于床旁检查和检验。
超声技术可实时对患者心血管功能进行监测。例如超声心动图可评价心脏结构改变指标(如心脏腔室大小、室壁厚度各腔室之间的比例)、瓣叶及其瓣器的结构、心脏收缩及舒张功能改变以及心脏血流动力学改变。
事实上,对于急性呼吸困难患者,超声不仅可以判断心功能,还可以诊断或排除胸腔积液、心包积液、气胸、肺栓塞甚至肺炎等疾病,对急性呼吸困难诊断的总体准确率可达85%,意义非凡。读者可参考国内《床旁超声在危急重症临床应用的专家共识》。
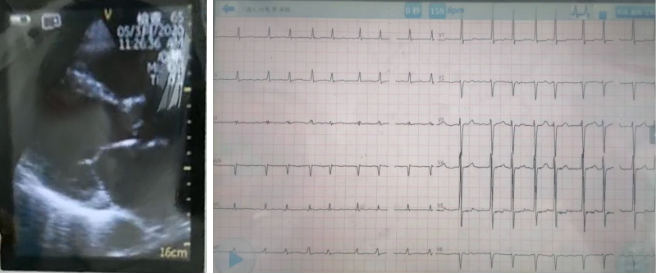
图3 69岁男性,气促20天,加重1天入院。患者无发热、咳嗽、腹泻等症状,但痰核酸监测阳性,胸部CT符合病毒性肺炎诊断。患者高血压30年,糖尿病6年,房颤5年,PCI 4年。具体资料不详。入院后立即床旁超声和心电图检查,考虑心功能不全和房颤是呼吸困难主因,立即利尿和控制心室率处理,患者症状当晚缓解。
3、气胸的诊断和排除
超声喜欢液体、讨厌气体,因此传统上只能用于软组织疾病和液性疾病的诊断,譬如诊断心包积液和胸腔积液;但对含气脏器是禁区,如肺组织和胃肠道。
但事实上,近年来该禁区已经被突破,譬如,气胸的超声诊断已经成为常规内容。毫无疑问,气胸的诊断金标准是胸部X线检查。但当病情危重不便转运时、当床旁胸片因无法坐位而显影不清时、病人不耐受多次放射检查时,超声可体现出床旁即刻应用的优势,是放射诊断的有益补充。
当出现气胸时,因为气体进入胸膜腔而阻断脏、壁层胸膜的相互接触和滑动,且胸膜腔内气体产生的声阻抗增加,阻断了超声向脏胸膜深面穿透,将出现以下的声像图改变:(1)二维超声正常的“肺滑动征”消失;(2)M 超正常的“海滩征”消失,出现“条形码”或“平流层”征。
病例一(图4)
59岁重症COVID-19住院患者,晚间气促突然加重,临床怀疑气胸,因穿戴防护装备无法听诊和有效体检,床旁卧位片双侧肺野透亮度不对称,不排除右侧气胸。要不要穿刺呢?立即床旁超声辅助检查,反复探测未发现 “条形码”或“平流层”征,排除了气胸诊断,避免患者不必要的外送胸部CT检查。
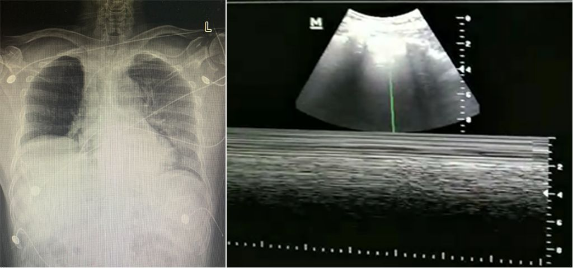
图4 床旁超声排除右侧气胸
病例二(图5)
68岁重症COVID-19住院患者,随访胸部CT肺部病变吸收,但左侧胸膜下出现条带状气体影像,但是否是气胸呢?结论对后续呼吸支持策略的调整非常重要。我们立即床旁超声辅助检查,左上胸发现胸膜滑动征消失,M超呈典型的“平流层”征,证实气胸诊断,立即减少高流量吸氧的气体流量,避免吸入压力过高导致气胸加重。
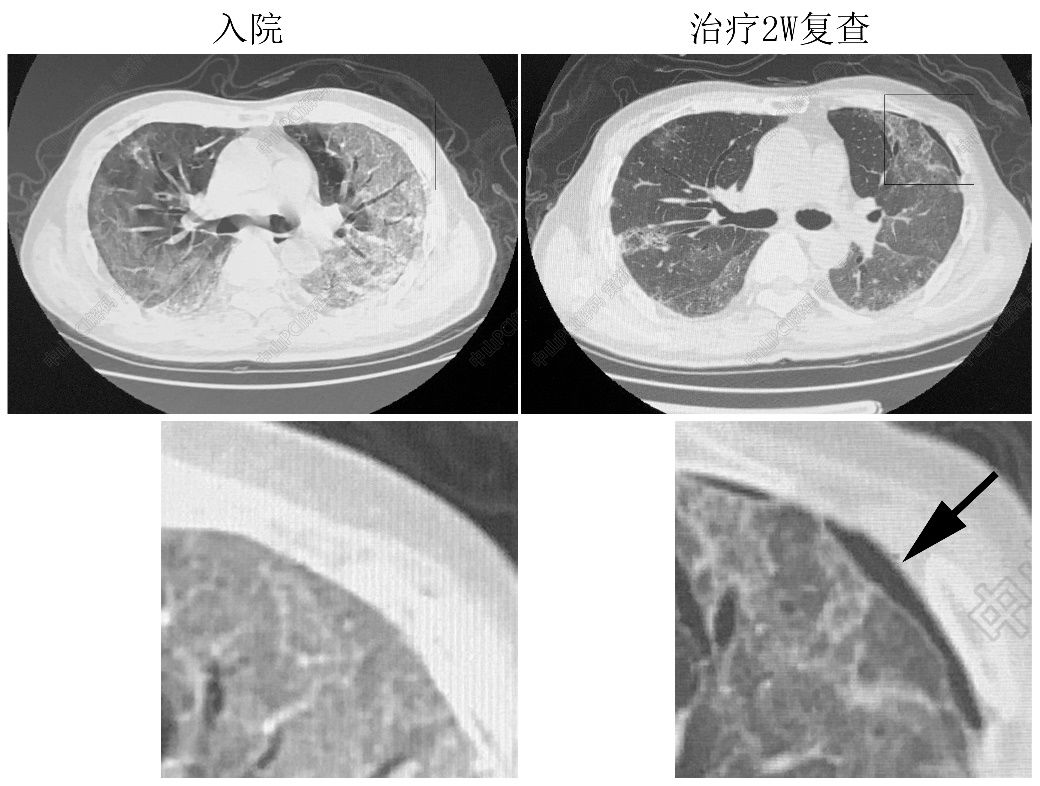
图5 随访胸部CT出现左侧气胸可疑征象
4、容量负荷的判断
新冠肺炎时,由于肺泡渗出导致换气功能障碍而缺氧。此时患者对液体负荷比较敏感,容量过负荷极易诱发肺水肿的加重。因此需要强化容量监测和管理。
容量监测临床常用的为静态指标,如血压、心率、CVP等,主要是通过压力替代容积间接反映心脏前负荷,因此受到心血管顺应性和胸腔压力的影响。而超声测量下腔静脉直径和塌陷指数是一种更加可靠的动态指标,可快速、无创的评价容量和液体反应性(图6)。
正常情况下,吸气时胸内负压,右心回心血量增加,下腔静脉塌陷。一般认为下腔静脉充盈固定,直径>2mm提示容量过负荷。下腔静脉吸气塌陷率(ΔIVC)>50%提示存在容量反应性。ΔIVC=(IVCmax-IVCmin)/IVCmax。
在机械通气时,由于无自主呼吸,吸气无胸内负压,反而呈正压,因此吸气时下腔静脉反而扩张。一般认为,吸气时下腔静脉吸气扩张率(ΔIVC)>18%提示存在容量反应性。ΔIVC=(IVCmax-IVCmin)/IVCmin。
在ECMO治疗时,由于静脉置管的抽吸作用,超声不一定能准确反映容量状态,此时需要结合血压心率,还可结合ECMO指标,如转速不变情况下观察血流量的变化,血流量减少提示容量不足。

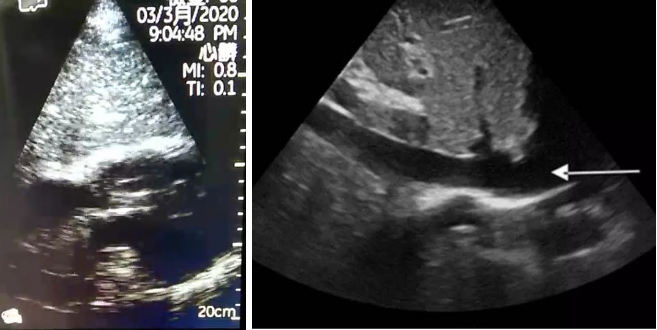
图6 ECMO救治单元,心超观察下腔静脉和右心系统估测容量负荷
趁新冠肺炎救治的机会,集中学习了一下床旁超声在危急重症临床应用的专家共识,原本自诩超声基础还算不错,发现“轻舟已过万重山”,所谓学无止境。深深觉得,心内科医生,尤其是心脏监护室医生和介入医生,系统学习并掌握急重症超声知识是大有裨益的。向重症医学的优秀同事学习和致敬!